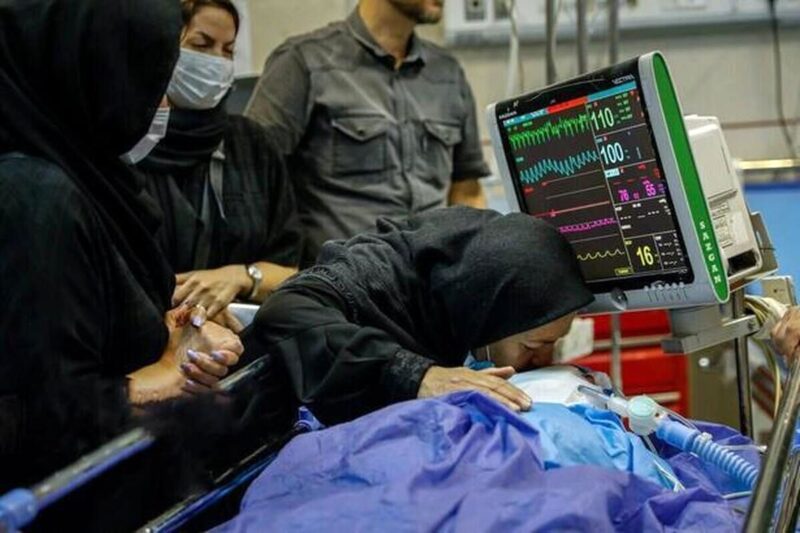
وقتی از «رضایت به اهدای عضو» حرف میزنیم، صحبت از انسانیترین تصمیم یک انسان است. مادر و پدر، خواهر و برادر، همسر یا فرزندی که بازماندگان یک فرد مرگ مغزی هستند و در اولین ساعاتی که تلاش میکنند ماتم خود را باور کنند، با سختترین سوال همه عمرشان مواجه میشوند «آیا رضایت میدهید اعضای بدن این عزیز درگذشته برای نجات جان انسانی دیگر اهدا شود؟» تا امروز، هزاران خانواده در سراسر جهان به این سوال جواب مثبت دادهاند و هزاران انسان در سراسر جهان، زنده بودنشان را مدیون همین جواب مثبت هستند؛ مردی که با قلب انسان درگذشتهای زنده مانده، زنی که با ریه انسان درگذشتهای زنده مانده و چون رسم نانوشته در سراسر جهان این است که خانواده اهداکننده و بیمار دریافتکننده عضو، ملاقاتی نداشته باشند، به همین سبب رضایت به اهدای عضو، انسانیترین تصمیم همه عمر یک انسان محسوب میشود، چون در غمآلودترین ثانیههای زندگیاش، برای حیات دوباره انسانی دیگر، انسانی که شاید تا آخر عمر هم او را نبیند و نشناسد، تصمیم میگیرد.
در ایران، از اردیبهشت ۱۳۶۸ و بعد از مجاز شدن اهدای عضو فرد مرگ مغزی، با تلاش تیم اهدا و پیوند و با موافقت ۱۱ هزار خانواده سوگوار فرد مرگ مغزی، حیات دوباره به ۷۳ هزار انسان دیگر پیوند زده شده، اما در کنار این اعداد خوشایند، مخالفت هزاران خانواده دیگر به دلیل بیاطلاعی از واقعیت «مرگ مغزی» که مقولهای گره خورده با ضعف فرهنگی است، باعث شده که تعداد زیادی از بیماران نیازمند پیوند، امید به زندگی دوباره را با خود به گور ببرند.
امید قبادی؛ نایبرییس هیاتمدیره انجمن «اهدای عضو ایرانیان» در بازخوانی چالشهای متعدد در مسیر اهدای عضو در ایران، میگوید که در هر دو یا سه ساعتی که میگذرد، یک بیمار نیازمند پیوند در حالی به دلیل کمبود عضو پیوندی فوت میکند که هر سال جسد حدود ۲ هزار فرد مرگ مغزی به علت مخالفت خانوادهشان با اهدای عضو، به خاک سپرده میشود در حالی که هر یک نفر از این جمع به خاک سپرده شده، میتوانست ناجی جان حداقل ۸ انسان دیگر باشد و مقصر از دست رفتن هزاران نفری که در لیست انتظار پیوند، ناامیدانه منتظرند که آغوش به روی مرگ باز کنند، کسی نیست جز مسوولانی که اهمیت فرهنگسازی برای اهدای عضو را نادیده گرفتند.
با گذشت ۳۵ سال از مجاز شدن اهدای اعضای افراد مرگ مغزی، امروز پیوند اعضا در ایران چه وضعی دارد؟
از ۳۱ اردیبهشت ۱۳۶۸ که اولین مجوز پیوند از افراد مرگ مغزی توسط دکتر ایرج فاضل از امام خمینی اخذ شد، تا امروز بالغ بر ۱۱ هزار خانواده به اهدای اعضای عزیزان درگذشتهشان رضایت دادهاند و حدود ۷۳ هزار بیمار نیازمند پیوند، از مرگ نجات پیدا کردهاند. امروز ایران یکی از ۷۹ کشور دارای نظام اهدای عضو است و از سال ۱۳۹۸ از نظر شاخص اهدای عضو، رتبه اول آسیا هستیم و هرساله در یک مرکز شیراز حدود ۷۰۰ پیوند کبد انجام میشود که بابت این تعداد پیوند کبد در یک مرکز هم، رتبه اول جهان هستیم. امروز در ایران پیوند تمام اعضا قابل انجام است و پیوند اعضا در داخل کشور، بالغ بر ۲۵۰ هزار میلیارد تومان صرفه جویی ارزی و ریالی برای نظام سلامت ایجاد کرده است.
مهمترین چالشها در اهدای عضو چیست؟
وضعیت اهدای عضو با شاخص جهانی PMP و با محاسبه اهدا به ازای یک میلیون نفر جمعیت در طول یک سال محاسبه میشود. ایران بابت اهدای عضو رتبه ۲۹ جهان را دارد و امروز شاخص PMP در ایران ۱۳.۲۴ است در حالی که میزان قابل قبول این شاخص، حدود ۴۰ و ایدهآل آن حدود ۵۰ است و این یعنی که حدود یک سوم مسیر را برای رسیدن به شاخص مقبول طی کردهایم.
با توجه به آنکه مهمترین علت مرگ مغزی در ایران، ضربه به سر ناشی از تصادفات جادهای است و سالانه ۱۶ تا ۲۰ هزار مرگ ناشی از تصادفات داریم، هر سال در کشور ۵ الی ۸ هزار نفر بر اثر مرگ مغزی فوت میکنند که اعضای بدن ۳ هزار نفر از این فوتیها قابل اهداست، اما فقط اعضای بدن حدود هزار نفرشان اهدا میشود در حالی که هر فرد مرگ مغزی میتواند ۸ عضو اهدا کند، اما به اهدا نرسیدن حدود ۲ هزار فرد مرگ مغزی، موجب میشود سالانه حدود ۷ هزار عضو قابل پیوند، در خاک دفن شود. امروز ۳۰ هزار بیمار در لیست انتظار پیوند هستند که هر دو تا سه ساعت، یک نفر، هر روز، ۱۰ نفر و سالانه ۳۵۰۰ نفر به دلیل موجود نبودن عضو پیوندی، فوت میکنند.
بنابراین باید تعداد اهدای عضو در ایران حداقل به دوبرابر عدد فعلی برسد تا بیماران نیازمند پیوند در لیستهای انتظار، فوت نکنند. اما چرا هر سال با وجود ۳ هزار فرد مرگ مغزی، فقط اعضای بدن هزار نفر اهدا میشود؟ مهمترین دلیل، امتناع خانواده از رضایت به اهدای عضو است و البته این امتناع ناشی از دو نقصان مهم است؛ ضعف فرهنگسازی و کمبود مصاحبهگران آموزش دیده که در شرایط بحرانی، خانواده را قانع کنند که بهترین راه برای عزیز از دست رفته، اهدای عضو است. کشور اسپانیا که به مدت ۳۰ سال، رتبه اول جهان بابت اهدای عضو را دارد، ۵۳ سال برای فرهنگسازی کار کرده و امروز، تمام مردم این کشور میدانند که مرگ مغزی مساوی با مرگ است در حالی که امروز در ایران فقط ۲۸درصد مردم معنای مرگ مغزی را میدانند. بنابراین با وجود همراهی ۳۰ ساله سازمانهای فرهنگساز، این اقدامات در جهت فرهنگسازی کافی نبوده. رسانه چه زمانی به فکر اهدای عضو میافتد؟
اواخر اردیبهشت و در آستانه روز ملی اهدای عضو!
و این یعنی شکست. من در بیمارستان هاسپیتال کلینیک بارسلونا، درس اهدای عضو خواندم که بزرگترین بیمارستان اهدای عضو جهان است. در این بیمارستان، بخشی را به رسانه اختصاص داده بودند و شبکه تلویزیونی کاتالونیا در این بیمارستان یک شعبه داشت و هر اقدامی در مورد اهدای عضو در این بیمارستان توسط این شبکه تلویزیونی مستندسازی میشد و حداقل روزی ۱۰ الی ۱۵ بار برنامههایی با موضوع اهدای عضو از تلویزیون کاتالونیا پخش میشد در حالی که بیشترین برنامههای صدا و سیمای ما با موضوع اهدای عضو، در هفته «ایران دیار نفس» و در آستانه روز ملی اهدای عضو است. ضعف فرهنگسازی در مورد اهدای عضو و نهادینه نشدن معنای مرگ مغزی باعث شده که امروز فقط ۱۰ درصد مردم ایران کارت اهدای عضو داشته باشند که این رقم هم به معنای شکست است.
حل این چالشها نیازمند پیوست فرهنگی مصوب در شورای عالی انقلاب فرهنگی است تا به تمام نهادها ابلاغ شود و تمام نهادها موظف به اختصاص بخشی از امکانات به اهدای عضو باشند. پاییز ۱۴۰۰، پیشنهاد تدوین این پیوست را به نهاد ریاستجمهوری ارایه دادیم و پیوست را نوشتیم و یک سال است که این پیوست در نهاد ریاستجمهوری معطل است تا در شورای عالی انقلاب فرهنگی تصویب شود تا ضمانت اجرایی پیدا کند.
در تمام کشورهای جهان، بزرگترین مشکل، نهادینه نشدن یکسانی مرگ مغزی و مرگ است و البته این مشکل، ناشی از ضعف فرهنگی است در حالی که مرگ مغزی، یک درصد مرگهای جهان است و از هر ۱۰۰ فوتی، ۹۹ نفر به مرگ معمولی و یک نفر با مرگ مغزی فوت میکنند و فرد مرگ مغزی، فرد فوت شدهای است که تا ۱۴ روز ۸ عضو حیاتی قابل اهدای بدنش با اکسیژن رسانی مصنوعی و گردش جریان خون حفظ میشود.
سندها معمولا برای یک بازه زمانی هدفگذاری میکنند. آیا در این پیوست فرهنگی، چشماندازارتقایآمار اهدای عضو از مرگمغزی مشخص شده است؟
در صورت ابلاغ این سند و اجبار نهادها به انجام وظایف مرتبط، تخمین زده شده که تا سال ۱۴۱۰ شاخص اهدای عضو در ایران از عدد ۱۳.۲۴ به ۲۰ میرسد.
به آمار ۱۰ درصدی دریافتکنندگان کارت اهدای عضو اشاره کردید. وقتی طبق اصول شرعی و مذهبیمان، انسان بعد از مرگ مالک بدن خودش نیست و اولیای دم باید برای اهدای اعضای بدن فرد مرگ مغزی رضایت بدهند حتی اگر این فرد قبل از فوت با رضایت خودش کارت اهدای عضو گرفته باشد، پس دریافت کارت اهدای عضو فقط یک اقدام نمادین است.این کارت واقعا به چه درد میخورد؟
در دنیا ۲۰ دلیل برای امتناع خانوادهها از رضایت به اهدای عضو فرد مرگ مغزی شناسایی شده که دو دلیل از بقیه مهمتر است. دلیل اول، نپذیرفتن یکسانی مرگ مغزی با مرگ است، اما وقتی خانواده این یکسانی را میپذیرد، باز هم رضایت به اهدا نمیدهد و میگوید ما نمیدانیم که اگر این عزیز از دست رفتهمان، زنده بود، آیا به اهدای اعضای بدنش رضایت میداد یا خیر. طبق نتایج پژوهشی که سال ۱۳۹۷ انجام دادیم، در چنین شرایطی وقتی کارت رضایت داوطلبانه متوفی به اهدای عضو را به خانواده نشان دادیم، حدود صددرصد خانوادهها راضی به اهدای عضو متوفی شدند، اما در مورد متوفیانی که کارت رضایت داوطلبانه اهدای عضو نداشتند، فقط ۴۸ درصد خانوادهها به اهدای عضو متوفی رضایت دادند. در ۷۹ کشوری که نظام اهدای عضو دارند، دو روش متفاوت در قبال اهدای عضو از مرگ مغزی اتخاذ شده؛ در روش اول (Out Opt) نیاز به رضایت خانواده نیست و باید اعضای بدن فرد مرگ مغزی اهدا شود مگر آنکه متوفی در زمان حیات در اعلام کتبی مخالفت با اهدای اعضای بدنش را ثبت کرده باشد. ۵۲ درصد کشورهای دارای نظام اهدای عضو، تابع این روش هستند، اما در همین کشورها هم، بنا به ملاحظات فرهنگی، فقط ۴درصد، بدون کسبرضایت خانواده اعضای فرد مرگ مغزی را اهدا میکنند. در ۴۸ درصد کشورها هم روش دوم (Opt In) اجرا میشود که باید رضایت خانواده اخذ شود، اما در تمام کشورها، کارت اهدای عضو با اینکه ضمانت اجرایی ندارد ولی قدرتمندترین دستاویز برای جلب رضایت خانواده در لحظات بحرانی است.
اهدای عضو مبتنی بر علم، تجهیزات و فرهنگ است در حالی که سهم علم در اهدای عضو فقط ۲۰درصد، سهم تجهیزات و امکانات، ۳۰درصد و سهم فرهنگ، ۵۰درصد است. بنابراین، اگر تمام پزشکان پیوند اعضا در ایران جمع شوند، فقط ۲۰ درصد در هموار کردن مسیر اهدای عضو نقش دارند در حالی که نقش رسانه و فرهنگ، ۲.۵ برابر سهم علم است. تا زمانی که فرهنگ اهدای عضو در کشور نهادینه نشود، هیچ فردی نمیتواند از اهمال نظام سلامت انتقاد کند، اما غیر از چالشهای فرهنگی با کمبود تیم حرفهای درواحدهای اهدای عضو کشور هم مواجهیم.
چند واحد اهدای عضو در کشور داریم؟ آیا در تمام استانها امکان فراهم آوری اعضای پیوندی وجود دارد؟
در کل کشور ۶۷ واحد اهدای عضو داریم، اما مثلا استانی مثل یزد به مدت چند سال رتبه اول اهدای عضو را دارد و شاخص اهدا در این استان همواره بالای ۴۰ است، اما در استان کرمان و در همسایگی یزد، این شاخص ۲.۹ و در سیستان و بلوچستان، صفر و در بعضی دیگر از استانها مثل آذربایجان هم اینگونه است. از مجموع ۶۷ واحد، فقط ۱۰ واحد در سطح خوب و فقط ۵ واحد، در سطح قابل قبول کار میکنند، اما عملکرد بقیه واحدها در سطح متوسط، ضعیف یا بسیار ضعیف است، چون واحدهای اهدای عضو، هنوز جزیی از بدنه نظام سلامت کشور محسوب نمیشوند.
در تمام دنیا، مهمترینفرد در فرآیند اهدای عضو و پیوند اعضا، هماهنگکننده اهدا و پیوند (CORDINATORE) است که در تمام کشورهای پیشرو، ردیف اختصاصی برای این شغل و حقوق و بیمه ماهانه وجود دارد در حالی که در ایران به هیچوجه اینطور نیست. در کل نظام سلامت کشور، فقط یک مرکز مدیریت پیوند اعضا و آن هم در وزارت بهداشت مستقر است و در ظاهر، در تمام دانشگاههای علوم پزشکی واحد اهدای عضو داریم و حتی روی کاغذ هم اعلام شده که این واحد اهدای عضو، باید رییس و کارمند و کوردیناتور و تیم تایید مرگ مغزی و تیم مراقبت مشخص داشته باشد، اما برای هیچ کدام از این افراد و مسوولیتها، هیچ ردیف بودجه و جایگاه نیروی انسانی تعریف نشده است.
بنابراین، امروز کوردیناتور در کشور ما فردی است که علاوه بر چند کار مجزا و مثلا مسوولیت رصد بیماریهای خاص یا پرستاری در بخش مراقبتهای ویژه بیمارستان، هماهنگی اهدا و پیوند را هم انجام میدهد. تا زمانی که برای تمام اعضای تیم اهدای عضو کشور، جایگاه و ردیف سازمانی تعریف نشود، قطعا این فرآیند پیشرفت شایانی نخواهد داشت. اگر یزد به مدت چند سال پیاپی، رتبه اول اهدای عضو کشور را دارد یا امسال نیشابور به رتبه اول شاخص اهدای عضو رسیده یا شیراز رتبه اول تعداد اعضای اهدا شده را داشته، به دلیل از خود گذشتگی و جان فشانی تیمهای اهداست، چون این تیمها، بدون هیچ بودجه و جایگاه سازمانی، از جانشان مایه میگذارند در حالی که سابقه درمان ناباروری در کشور ما تقریبا همسن اهدای عضو است و مراکز درمان ناباروری در بیمارستانها افتتاح میشود و این مراکز، رییس و معاون و کارمند و بودجه و تیم درمانی مشخص دارد و جزیی از بدنه نظام سلامت محسوب میشود؛ و در برنامه ۵ساله توسعه هم به آن توجه میشود و مجلس برایش مصوبه میدهد.
بله، اما اهدا و پیوند عضو، انگار جزیی از نظام سلامت نشده و بنابراین، وضعیت اهدا و پیوند عضو در ایران همین است که میبینیم؛ ۱۱۱۹ اهدای عضو در مقابل ۷ هزار عضو قابل اهدا، اما دفن شده زیر خاک در سال ۱۴۰۲. من مدرس بینالمللی رشته اهدای عضو هستم و در آخرین دور تدریسم، به کشور امارات رفتم که یک ساختار نوپا برای اهدای عضو داشت، اما جایگاه این ساختار در بدنه نظام سلامت امارات به گونهای بود که ظرف مدت دو سال شاخص اهدای عضو در این کشور به طرز چشمگیری رشد کرد.
من این جمله را از وزرای بهداشت سابق در دهه گذشته نقل میکنم که میگفتند برای تخصیص بودجه در مورد بعضی بیماریها و به خصوص بیماریهای نادر و خاص، باید به تعداد جمعیت درگیر توجه کنیم. آیا ممکن نیست که تعداد ۳۰ هزار نفری نیازمندان پیوند باعث شده که تا امروز، وزرای بهداشت به این نتیجه رسیده باشند که ۳۰ هزار بیمار پیوندی در مقابل مثلا چند صد هزار مبتلای سرطان، اولویت دوم دریافت بودجه را دارند؟
روزی یکی از معاونان وزارت بهداشت به من گفت نظام سلامت، مثل کره زمین است که داخل این کره با تعدادی توپ پینگپنگ پر شده و یکی از این توپها، اهدای عضو و پیوند اعضاست. من در جواب گفتم با حرف شما موافقم ولی هر کدام از این توپها باید یک جایگاه و اولویت مشخص و متولی داشته باشند و متولیان هر کدام از این توپها، مسوولیتی به عهده گرفتهاند و اگر هر متولی، مسوولیتهای خودش را به درستی انجام دهد، نظام سلامت ارتقا پیدا میکند. آیا سهم اهدای عضو و پیوند اعضا در ایران، فقط یک دفتر مرکز مدیریت پیوند در وزارت بهداشت است و تعدادی نماینده در دانشگاههای علوم پزشکی و لاغیر؟ و چرا باید این سهم به این مقدار باشد؟
میزان هزینه کرد برای هر بیماری در کشور، مشمول «هزینه اثر بخشی» است که در مورد اهدای عضو، «جان بخشی» محسوب میشود و اهدای عضو و پیوند اعضا، بیش از ۹۰ درصد جان بخشی دارد. حتما باید برای بیماران سرطانی و سایر بیماران، اولویت خاص در نظر گرفته شود، اما یادمان باشد که درصد قابل توجهی از هزینه صرف شده برای بیمار سرطانی، به منظور تداوم زندگی بدون رنج این بیماران است که البته اقدام بسیار درستی هم هست و باید انجام شود، اما در تمام کشورهای جهان، پیوند عضو از معدود اقدامات جانبخش است.
یعنی از مرگ جلوگیری میکند
یعنی انسانی که در صورت دریافت نکردن عضو پیوندی، میمیرد، چون هیچ راه دیگری برای زنده ماندن ندارد، با دریافت عضو اهدایی به زندگی باز میگردد و اتفاقا، توسعه این فرآیند حتی در افزایش جمعیت و بهبود کیفیت زندگی و افزایش امید به زندگی هم تاثیرگذار است. در نظام سلامت تمام کشورهای جهان، مقولهای موسوم به «هزینه بهرهوری» مطرح است. در تمام کشورهای جهان، به دلیل شیوع بیماری دیابت و فشار خون، ۷۰ درصد بیماران نیازمند پیوند، بیماران کلیوی هستند. بیماران نیازمند پیوند کلیه، برای زنده ماندن دو راه دارند؛ یا باید تا سالها دیالیز شوند و سپس پیوند کلیه بشوند یا اینکه پیوند کلیه نشوند که در اینصورت در دوره دیالیز فوت میکنند. در تمام کشورهای جهان، هزینه دوره ۵ ساله دیالیز، ۶ تا ۸ برابر و در ایران، ۷ برابر هزینه پیوند کلیه است. ما در ایران حدود ۳۲ هزار بیمار کلیوی تحت دیالیز داریم که هر کدام از این ۳۲ هزار نفر باید هفتهای دو الی ۴ بار دیالیز شوند و در حال حاضر، هزینه هر جلسه دیالیز حدود ۱.۵ میلیون تومان است. استاندارد جهانی میگوید که حداقل ۳۰درصد بیماران دیالیزی، باید پیوند شوند وگرنه هیچ معلوم نیست که تا چند روز بعد زنده بمانند. بنابراین از ۳۲ هزار بیمار کلیوی تحت دیالیز، ۱۰هزار نفر به وضع بحرانی رسیدهاند و چارهای جز پیوند ندارند.
کافی است که هردانشگاه علوم پزشکی، یک هفتم از بودجهای که هر سال برای بیماران دیالیزی دریافت میکند را، برای پیوند بیماران دیالیزی اختصاص دهد که در اینصورت، نه تنها به بودجه جداگانه برای بیماران پیوندی نیاز ندارد، از تعداد بیماران دیالیزی کم خواهد شد و نیاز به خرید تجهیزات دیالیز هم مرتفع میشود. بیمار دیالیزی، با پیوند کلیه، انسانی خواهد بود مثل من و شما که میتواند یک زندگی کاملا طبیعی داشته باشد، اما یک بیمار دیالیزی ساکن در یکی از روستاهای کرمانشاه، باید هفتهای ۴ روز با همراهی یک یا دونفر، برای دیالیز از روستا به شهر بیاید و همین هزینه رفت و برگشت و ساعاتی که از زندگی دو یا سه نفر تلف میشود، همان «هزینه بهرهوری» است که باید مورد توجه قرار بگیرد.
گفته میشود که ایران تنها کشوری است که پیوند عضو، به رایگان انجام میشود و بیمار پیوندی هیچ پولی نمیپردازد در حالی که هزینه پیوند ریه در امریکا ۱.۵ میلیون دلار، هزینه پیوند قلب حدود یک میلیون دلار و هزینه پیوند کلیه بیش از ۲۰۰ هزار دلار است. در امریکا، با توجه به بار مالی سنگین هزینه پیوند، آیا اولویت دولتها بر پیوند عضو است یا درمان نگهدارنده؟
در امریکا ۷۵درصد هزینه پیوند توسط دولت و ۲۵درصد از جیب بیمار پرداخت میشود، اما برای همان ۲۵درصد هم، شرایط زندگی بیمار بابت وضع معیشت و تعداد افراد خانواده بررسی میشود و چنانچه دولت به این نتیجه برسد که این بیمار، توان پرداخت همان ۲۵درصد را ندارد، این سهم هم توسط دولت پرداخت میشود و اگر این فرد، مراقبی برای دوران نقاهت بعد از پیوند نداشته باشد، دولت امریکا یک پرستار اختصاصی برای این بیمار در نظر میگیرد که در منزل بیمار از او مراقبت کند. اما در امریکا هم، با وجود هزینه بالای پیوند، اولویت دولت با انجام پیوند است و گزارش سال ۲۰۲۳ نشان میدهد که هر سال تقریبا تمام بیماران نیازمند پیوند کلیه در امریکا پیوند میشوند.
یعنی لیست انتظار ندارند؟
لیست انتظار دارند ولی تعداد افراد در این لیست بسیار کم است. طبق گزارش ۲۰۲۳ در امریکا با ۳۴۰ میلیون نفر جمعیت، روزانه ۲۰ نفر از لیست انتظار پیوند میمیرند در حالی که در ایران با جمعیت ۸۵ میلیون نفری، روزانه ۱۰ نفر از بیماران نیازمند پیوند به دلیل کمبود عضو اهدایی فوت میکنند. سال ۲۰۲۳ شاخص امریکا در اهدای عضو ۴۸.۰۴ و در ایران ۱۳.۲۴ بوده و در همین سال در امریکا حدود ۴۰ هزار پیوند ریه، حدود ۴۶۰۰ پیوند قلب، ۱۰۰۰ پیوند لوزالمعده، ۱۰ هزار پیوند کبد و ۲۱ هزار پیوند کلیه از مرگ مغزی انجام شده است. یک روز در جواب دوستی که میپرسید چرا ایران را با اسپانیا مقایسه میکنم، گفتم من ایران را با اسپانیا مقایسه نمیکنم، چون اسپانیا در خیلی مقولات پیشرفت کرده و بسیاری از ساختارهای مورد نیاز اداره یک کشور را دارد، اما بحث من این است که بسیاری از امورات اهدا و پیوند عضو در کشور ما قابل اجراست، اما اجرا نمیشود. سال ۱۳۸۲، دستورالعملی در وزارت بهداشت مصوب و مقرر شد که هر استان باید حداقل یک واحد اهدای عضو داشته باشد.
در استان مازندران، واحد اهدای عضو در شهر ساری مستقر است. آیا کوردیناتور مستقر در ساری، حاضر است ۴ ساعت تا بیمارستان امام سجاد شهر رامسر برود تا یک بیمار مشکوک به مرگ مغزی را معاینه کند؟ طبق تخمین جهانی، هر واحد اهدای عضو، حداکثر تا ۷۰کیلومتر را تحت پوشش قرار میدهد و به همین دلیل در کشورهای پیشرو مثل اروپا و امریکا، واحدهای اهدای عضو در فواصل ۷۰ کیلومتری فعال است، اما در کشور ما، واحد اهدای عضو در مرکز استان واقع شده و باید کل استان را پوشش دهد که البته کاملا مشخص است که چنین انتظاری امکانپذیر نیست.
سوال من هم همین است. فرض کنیم در یک شهری در استان محروم، فردی دچار مرگ مغزی شود و با خوشبینانهترین نگاه، در این شهر، تیم ۱۰۰ نفری مسوول برای برداشت و اهدای عضو هم حضور داشته باشند و حتی موفق به جلب رضایت خانواده فرد مرگ مغزی هم بشوند. آیا واقعا امکانات مناطق محروم در این حد هست که عضو اهدایی در زمان طلایی به مرکز استان برسد؟
یا امکانات نیست یا به حد کافی نیست و به همین دلیل، یکی از مهمترین چالشهای ما در اهدای عضو، کمبود تجهیزات و امکانات است. سالهاست که کشورهای پیشرفتهای مثل اسپانیا یا انگلستان یا امریکا، جت اختصاصی برای اهدا و پیوند دارند در حالی که در ایران، سال ۱۳۹۴ انجمن اهدای عضو ایرانیان با همراهی وزیر بهداشت (سید حسن قاضیزاده هاشمی) و معاون مشارکتهای مردمی وزارت بهداشت (هادی ایازی) و کتایون نجفیزاده (رییس اداره پیوند و بیماریهای خاص) امکان انتقال هوایی قلب و ریه را از شهرستانها به مراکز پیوند اعضا ایجاد کردند و تا امروز، این امکان البته با پرداخت هزینه گزاف و با حمایت سپاه یا ارتش برای آمادهسازی جت و انتقال هوایی فراهم است در حالی که باید جت اختصاصی برای اهدا و پیوند داشته باشیم که میتواند در ساعات غیر فعال هم در اختیار ترابری کشور باشد.
مثل شرایطی که برای انتقال مادران باردار فراهم شده
بله و به دلیل همین مشکلات است که میگویم مساله اهدا و پیوند عضو باید برای مسوولان نظام سلامت تبدیل به یک اولویت شود و مسوولیتپذیری ایجاد کند. کشور نیجریه تا چند سال قبل سیستم اهدا و پیوند عضو نداشت. چندی قبل به این کشور رفتیم و برای وزیر بهداشت نیجریه، تفاوت هزینهبری دیالیز و پیوند کلیه را توضیح دادیم و پذیرفت و اقدام کرد. معنای اولویت دهی، همین است که اگر در جلساتی با روسای دانشگاههای علوم پزشکی کشور، تفاوت هزینه بهرهوری پیوند کلیه و دیالیز را شرح دهید، به پیوند رای مثبت میدهند.
این ۳۰ هزار بیمار نیازمند پیوند، امروز با چه شرایطی زندهاند؟
حدود ۲۰ هزار بیمار نیازمند پیوند، بیماران کلیوی هستند که با دیالیز زندهاند و ۱۰ هزار نفرشان باید هرچه زودتر پیوند شوند، چون برای این ۱۰ هزار نفر، امکان جایگزینی مانند دیالیز هم وجود ندارد، اما با این حال، مجموع پیوند کلیه از مرگ مغزی یا فرد زنده در ایران، بیش از ۳ هزار مورد در سال نیست. بیماران کلیوی، هم امکان دیالیز دارند و هم میتوانند پیوند از زنده داشته باشند ولی نیازمند پیوند قلب یا ریه یا کبد یا لوزالمعده یا روده، هیچ امکان جانبی ندارد و در بین تمام بیماران نیازمند پیوند، میزان مرگ بیماران ریوی و قلبی نسبت به کلیوی و کبدی، بسیار بیشتر است، اما تمام بیماران نیازمند پیوند از زمانی که در لیست انتظار قرار میگیرند، مدت زنده بودنشان به پیدا شدن عضو پیوندی وابسته است و باید در لیست انتظار بمانند تا پیوند شوند یا فوت کنند.
از بیمارانی که پیوند میشوند، چه تعدادی زنده میمانند؟
میزان بقای بیماران پیوندی با دورههای سالانه (یک تا ۱۰ساله) ارزیابی میشود. امروز در ایران میزان بقای پیوند در دوره یک ساله، برای پیوند کلیه بیش از ۹۵ درصد، پیوند کبد حدود ۹۳ درصد، پیوند قلب حدود ۹۰ درصد و پیوند ریه، کمتر از ۹۰ درصد و حدود ۸۸ درصد است.
این حرفهایی که در مصاحبهها و با رسانهها میگویید، آیا برای وزیر بهداشت دولت سیزدهم هم گفتهاید؟
دولت جدید از وقتی منصوب شد ما را بهطور کامل کنار زد و مثل بسیاری دیگر، در حاشیه قرار گرفتیم اگرچه که آنهایی هم که در بطن کار هستند، با دشواریهای زیادی مواجهند. دو سال تلاش کردیم تا بالاخره موفق به دیدار معاون درمان وزارت بهداشت شدیم و البته ایشان خیلی هم به حرفهای ما توجه کرد، اما بعد از این دیدار، هیچ اتفاق خاصی نیفتاد. امروز با تلاش استاد ملک حسینی، شیراز به پایتخت پیوند کبد جهان تبدیل شده ولی باید بشنوید که تیم پیوند در شیراز برای حصول این جایگاه، چه سختیهایی متحمل شده، چون هرچه تعداد جراحیهای پیوند در یک مرکز بیشتر باشد، سختیها و دشواریها بیشتر خواهد بود.
چه پیامی خطاب به خانوادهها و مردم ایران دارید؟
در این ۳۵ سال، از ۳۰ هزار خانواده بیمار مرگ مغزی، بالغ بر ۱۱ هزار خانواده به اهدای عضو عزیزانشان رضایت دادهاند که بسیار قابل تقدیرند، اما هیچگاه هم نمیگوییم چرا ۲۰ هزار خانواده به اهدای عضو رضایت ندادهاند، چون کار بسیار سختی است. همیشه میگویم که مردم هر کشوری در مواقع بیماری به پزشکشان اعتماد میکنند و داروی تجویز شده همین پزشک را بدون، چون و چرا میخورند و زیر تیغ جراحی همین پزشک میروند، چون به این پزشک اعتماد دارند.
امروز هم همین پزشک به خانواده فرد مرگ مغزی میگوید که عزیزشان، مرگ مغزی و فوت شده و در این مورد هم کافی است که خانواده فرد مرگ مغزی، به پزشک اعتماد کنند و با رضایت به اهدا، جان چند انسان نیازمند را نجات دهند و این رضایت هم البته در اولین ساعات ارزشمند خواهد بود، چون رضایت در روز اول، به نجات ۸ نفر، در روز دوم به نجات ۶ نفر و در روز سوم به نجات ۴ نفر منجر میشود، اما در روز هفتم یا هشتم معلوم نیست آیا عضو قابل پیوندی مانده باشد یا خیر.
در ایران، هر ۱۰ دقیقه یک بیمار نیازمند پیوند به لیست انتظار اضافه میشود و هر ۱۲ ساعت، یک بیمار موفق به دریافت عضو میشود و به زندگی بازمیگردد.
هیچ انسان دچار مرگ مغزی، امکان بازگشت دوباره به زندگی و حیات ندارد. بنا به تعریف انجمن اهدای عضو ایرانیان، در مرگ مغزی، با فرد فوت شدهای روبهرو هستیم که مغز ندارد، چون کل سلولهای مغز و ساقه مغز، از بین رفته و غیرقابل برگشت است، ولی حرکات قفسه سینه و ضربان قلبش به واسطه دستگاه اکسیژنرسان مصنوعی حفظ شده و همین فرد مرگ مغزی شده تا ۱۴ روز به دستگاه اکسیژنرسان مصنوعی جواب میدهد.
اعضای قابل اهدا از مرگ مغزی شامل قلب، ریهها، کبد، روده کوچک، لوزالمعده و کلیههاست و همچنین برخی از بافتهای بدن (قرنیه، تاندون، پوست، دریچه قلب و…) نیز قابل پیوند است، اما زمان طلایی برای هر یک از اعضا و بافتهای بدن محدود و متفاوت است. بافت میتواند تا ۲۴ یا حتی ۴۸ ساعت بعد از مرگ فرد اهدا شود و نسوجی مانند قرنیه چشم، دریچه قلب، استخوان و تاندون تا ۴۸ ساعت بعد از مرگ مغزی قابل اهداست. دو ریه فقط در ۲۴ ساعت اول و قلب نهایتا ۴۸ تا ۷۲ ساعت اول بعد از مرگ مغزی قابلیت اهدا و پیوند دارند.
| دیدگاه نیوز را در شبکه های اجتماعی دنبال کنید | |||||||



بدون نظر! اولین نفر باشید